病例資料
患者男性,38歲,因血糖升高14年,反複雙足皮膚破潰2年加重半年入院。患者於14年前體檢發現空腹血糖12mmol/L,口服葡萄糖耐量試驗(OGTT)2h血糖25 mmol/L,糖化血紅蛋白(HbA1c)12.5%,確診為2型糖尿病(T2DM)。予以胰島素強化治療後改為口服降糖藥治療,平素僅間斷自購降糖藥物治療。有飲酒史,每周約500ml,無吸煙史。
4年來患者反複出現雙足麻木、針刺感、燒灼感,持續數年後症狀消失,其間下肢出現反複發作性潰瘍,繼出現雙足腫脹、畸形及左足底破潰。影像學檢查提示軟組織腫脹、雙足關節結構異常改變、左足蹠骨有微小骨折碎片;神經學檢查提示嚴重感覺和運動神經病變,確診為糖尿病性夏科神經關節病(Diabetic Charcot Neuroarthropathy,DCN)。表1總結了患者4年來3次住院時的病情特點及診療經過。

討論
DCN是一種合並神經損害,累及足踝、骨、關節和軟組織,伴不同程度骨質破壞、關節脫位和足部畸形,常導致下肢穩定性下降、複發性潰瘍並威脅下肢保全的進展性疾病。
關於DCN在我國的發病率尚缺乏統一的流行病學數據,香港的回顧性流行病學調查顯示12年中僅發現25例DCN患者;國外資料顯示DCN的發病率在0.08%~13%。雖然其發病率不是很高,但是引起患者截肢、潰瘍和影響生活質量的重要因素。
DCN的危險因素包括糖尿病病程、高血糖、周圍神經病變、骨代謝異常、創傷以及使用免疫抑製劑者。
DCN的發病機製包括:
(1)神經創傷學說:糖尿病患者合並嚴重周圍神經病變,保護性感覺缺失使足部出現難以覺察的骨應力性損傷;運動神經病變引起足部肌肉的萎縮和功能失衡導致足畸形,使足底壓力分布發生改變,進而造成骨、關節破壞及潰瘍形成。該患者可以確診糖尿病周圍神經病變(Diabetic peripheral neuropathy,DPN),診斷依據包括體檢提示皮膚毳毛脫落、幹燥、色素沉著,腓腸肌及雙足趾間肌萎縮、雙足足弓塌陷及踝關節內翻畸形;實驗室檢查提示雙足振動覺、觸覺和溫度覺減退,神經電生理檢查顯示神經元性損害,神經傳導速度降低並呈現進行性加重。上述症狀、體征和實驗室檢查足以證實患者患有嚴重的DPN。雖然該患者沒有明確的外傷病史,但本病例合並雙下肢運動神經病變,保護性感覺缺失可導致患者不知覺的微損傷發生,從而導致DCN的發生發展。
(2)神經血管學說:自主神經病變,主要是交感神經去神經化,引起動靜脈短路,使進入下肢骨的血流增加30%~60%,從而導致骨礦質流失並刺激骨吸收,增加骨破壞及骨質減少,最終導致骨折和畸形。該患者存在周圍自主神經病變,如毳毛脫落、皮膚幹燥無汗;足部血流增快,如雙足足背動脈和脛後動脈血流加快等神經和血管病變。
(3)聯合學說:自主神經損傷使得骨形成障礙,感覺神經損傷使得關節感覺減退而易發生外傷。異常骨伴隨關節功能異常,導致骨折發生以及關節半脫位。
(4)炎症因子學說:炎症因子導致破骨和成骨失衡。DPN可導致降鈣素基因相關肽(CGRP)以及內皮一氧化氮合成酶(eNOS)表達下降,前者可以使核因子κB受體活化劑配體(RANKL)水平增加,而後者則可導致破骨細胞活力增加。白細胞介素6(IL-6)、腫瘤壞死因子α(TNF-α)等炎症因子可通過促進RANKL表達來增加骨吸收,亦可直接誘導破骨細胞形成。目前越來越多的研究發現更多的炎症因子參與了DCN的發生和發展。
臨床上,早期DCN常常被漏診,而早期識別DCN的關鍵是提高對該疾病認識的敏銳度。美國糖尿病學會(ADA)早在2008就其診治發表過立場聲明,2011年更新的診治共識指出早期識別DCN是治療疾病的關鍵。如果患者長期血糖控製較差,出現足部充血、水腫、發熱、疼痛等症狀而不合並開放性潰瘍時,首先考慮是否存在DCN。對於罹患DPN、糖尿病腎病和糖尿病視網膜病變的患者或者合並外傷、足潰瘍和有足外科手術史的患者要格外注意其足部情況。DCN的診斷建議包括:病史和臨床表現,特別是炎症表現;神經病變患者中,急性足/踝關節的骨折或異位改變;對可疑患者及時X線檢查,尋找細微的骨折或半脫位變化;X檢查正常者,MRI和核醫學檢查則可以確診。該患者在第二次因潰瘍住院時醫生已經發現患者足部存在明顯異常,雖然當時沒有診斷DCN,但醫生已經囑患者減少跑步運動以及行足部減壓治療以減慢疾病進展。然而,患者男性性別因素、長期飲酒、血糖控製不良、超過10年的糖尿病病程、DPN、下肢血供良好以及不恰當的運動方式和運動量導致了患者病情加重。
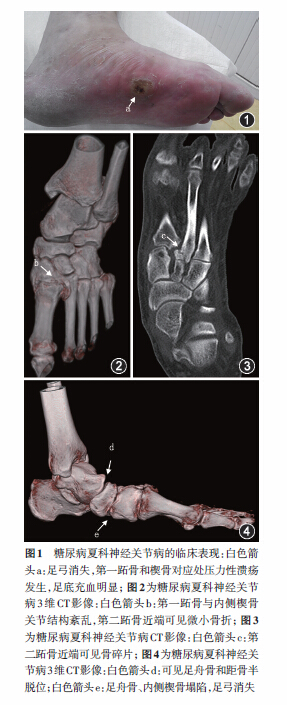
根據病DCN情演變過程,DCN可分為4期(Eichenholtz分期法):0期(急性炎症期):局部皮膚溫暖、充血、水腫,X線表現大致正常,MRI可能發現骨髓水腫和壓力性骨折;1期(進展期):骨碎裂,骨吸收,關節脫位,骨折;2期(融合期):關節硬化、融合,骨折愈合,碎片吸收;3期(重建期):受損的骨和關節進行重塑。根據病變發生的解剖部位不同,DCN可分為5型(Sanders & Frykberg分型法):I型:前足趾間關節、趾骨和蹠趾關節病變,X片改變包括骨質減少、骨溶解、關節旁皮質骨缺損、半脫位;Ⅱ型:跗蹠關節,包括蹠骨、楔狀骨和骰骨可出現骨折、半脫位或脫位,呈現經典的“舟狀足”畸形;Ⅲ型:跗橫關節、舟楔關節病變,X片表現為舟楔關節骨溶解,背側或蹠側骨碎片;Ⅳ型:踝關節包含或不包含距下關節病變,X片顯示骨和軟骨的侵蝕,廣泛關節破壞;V型:後部跟骨,常源自跟腱的撕脫傷。DCN40%的病例為Ⅱ型,30%為Ⅲ型,即中足病變占所有病例的70%,
且常合並蹠部壓力性潰瘍。為便於手術治療DCN,Rogers和Frykberg提出了新的Rogers Bevilacqua分級法來評估截肢風險。該分級法為一坐標軸表,綜合了臨床檢查、X片、解剖學特點,同時考慮到畸形、潰瘍及骨髓炎情況。X軸代表了病變解剖部位,1為前足、2為中足、3為後足及踝部;Y軸表示夏科關節病病變程度,A表示不伴畸形的急性夏科關節病,B表示伴畸形的夏科關節病,C為合並畸形及潰瘍的夏科關節病,D包含骨髓炎。根據本患者的臨床特點,該患者可診斷為Eichenholtz 1期(進展期),Sanders & Frykberg II型,Roger’s中足C期。
DCN的治療目標為維持或獲得足和踝部結構穩定,避免發生潰瘍並盡可能保持足正常結構。治療包括非手術治療和手術治療。前者的目的是足部減壓、治療骨病和預防骨折發生;後者的目的是穩定骨性結構,解決關節半脫位或脫位問題。減壓是急性夏科關節病最重要治療措施,可阻止畸形進展;急性期DCN應予以嚴格製動,利用全接觸石膏支具製動8~12周,直到充血、水腫和皮溫增高等症狀消失,後改用限製性矯正行走器,整個療程約4~6月。然而,還必須考慮全接觸式支具可能會誘發潰瘍,甚至骨折,並且製動也可能產生肌張力減退和骨密度下降等副作用,臨床上應慎重。活動期DCN存在骨轉換增強,可考慮使用諸如雙膦酸鹽類抗骨吸收藥物。利用超聲和直流電骨刺激治療可能會促進急性活動期骨折的愈合。手術治療可以有效提高早期急性足踝骨折和晚期減壓無效治療的患者骨性結構的穩定性。
由於DCN重要的危險因素是糖尿病神經病變,在我國這樣一個糖尿病患者大國,60%~90%患者有不同程度的神經病變,其中30%~40%的患者無症狀,這樣,有效控製糖尿病神經病病變的發生發展,提高對DCN認識的敏銳度對防治DCN具有重要意義。